Самое главное о хронических заболеваниях, стр. 31
В некоторых случаях под кожей суставов или вокруг ушной раковины появляются тофусы – белые узелки, являющиеся скоплением кристаллов мочевой кислоты.
К какому специалисту обращаться?
Если вы заметили у себя симптомы подагры, обратитесь к врачу-ревматологу. Также необходимо наблюдение у врача-нефролога.
Какую диагностику должен провести врач?
Общий осмотр больного:
• осмотр суставов;
• осмотр на наличие тофусов.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови;
• пробы Реберга и Зимницкого.
Инструментальная диагностика:
• рентгенография;
• диагностическая пункция и поляризационная микроскопия синовиальной жидкости.
Какое лечение необходимо при подагре?
Основное. Для купирования острого приступа используют:
• колхицин;
• нестероидные противовоспалительные средства;
• глюкокортикостероидные препараты.
Вне обострения лечение направлено на нормализацию синтеза и выведения мочевой кислоты. С этой целью применяют:
• урикодепрессивные препараты – средства, уменьшающие синтез мочевой кислоты;
• урикозурические препараты – средства, повышающие выведение мочевой кислоты из организма.
При наличии крупных отложений кристаллов мочевой кислоты рекомендуется их удаление хирургическим путем.
Дополнительное. Рекомендуется щелочное питье – до 2 л в сутки.
Физиотерапия: средневолновое облучение, магнитотерапия, лазеротерапия, электрофорез, КВЧ-терапия, ДМВ-терапия, квантовая терапия, грязелечение, бальнеотерапия: радоновые, сероводородные, солевые ванны, питье гидрокарбонатно-натриевых и сульфатно-натриевых минеральных вод.
Санаторно-курортное лечение: Тинаки, Ялта, Янган-Тау, Трускавец, Белокуриха, Пятигорск.
Что можете сделать вы?
Диета. При подагре диеты следует придерживаться на протяжении всей жизни. Главная цель диеты – ограничение поступления в организм пуринов.
Белок можно употреблять из расчета 0,8–1 г белка на 1 кг веса.
Курица, индейка, кролик и рыба разрешены только в отварном виде и не чаще чем 2 раза в неделю.
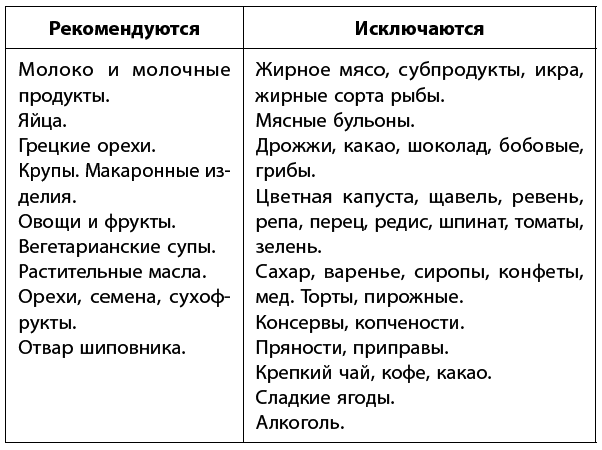
Раз в неделю рекомендуется устраивать разгрузочные дни: творожные, кефирные, арбузные, овощные.
Физическая активность. Физические упражнения замедляют процесс отложения солей мочевой кислоты в суставах и стимулируют выведение мочевой кислоты из организма, поэтому при подагре они очень полезны. В период ремиссии совершайте ежедневные прогулки по 30? 40 минут, занимайтесь плаванием, лыжами, активными играми.
Также необходимо выполнять комплекс ЛФК на пораженные суставы. Особенно полезны сгибания, разгибания и растягивания больных суставов.
Остеохондроз
Остеохондроз – хроническое заболевание позвоночника, связанное с дегенеративно-дистрофическими изменениями в межпозвоночных дисках.
75 % шейных и поясничных болей вызваны остеохондрозом позвоночника.
В зависимости от локализации заболевания различают:
• остеохондроз шейного отдела позвоночника;
• остеохондроз грудного отдела позвоночника;
• остеохондроз пояснично-крестцового отдела позвоночника;
• распространенный остеохондроз – затронуто несколько отделов позвоночника.
В течении заболевания выделяют несколько стадий:
• доклиническая стадия – клинические признаки дегенерации диска отсутствуют или выражены очень слабо;
• стадия изменений в студенистом ядре;
• разрыв фиброзного кольца с выпячиванием грыжи;
• замещение тканей межпозвонкового диска рубцовой тканью.
Осложнения: искривление и ограничение движений позвоночника, нарушения чувствительности, слабость мышц вплоть до паралича.
Факторы риска, приводящие к развитию остеохондроза:
• малоподвижный образ жизни;
• избыточный вес;
• курение;
• повышенные физические нагрузки;
• работа, связанная с подъемом тяжестей, частыми изменениями положения туловища: поворотами, сгибанием и разгибанием, рывковыми движениями и с воздействием вибрации;
• плоскостопие;
• травмы позвоночника;
• нарушения осанки;
• неправильное питание: дефицит белка и микроэлементов, недостаток жидкости;
• инфекционные заболевания;
• нарушение обмена веществ;
• эндокринные нарушения;
• стрессы;
• врожденные дефекты позвоночника;
• наследственный фактор;
• возрастные изменения.
Какие симптомы говорят об остеохондрозе?
Симптомы остеохондроза зависят от локализации заболевания:
Шейный остеохондроз – проявляется головной болью, усиливающейся при движении головой, головокружениями при поворотах головы, болью в шее, отдающей в лопатку, руку и грудную клетку, звоном в ушах, мушками в глазах, снижением слуха, охриплостью голоса, ограничениями движений языка, скачками артериального давления и нарушениями чувствительности.
Грудной остеохондроз – проявляется болями в груди и под лопатками, усиливающимися при дыхании и движениях, онемениями в области груди, болями при глубоких вдохах и иногда болями в желудке, сердце или печени.
Пояснично-крестцовый остеохондроз – проявляется болями в поясничной области, усиливающимися при движении и нагрузках, болью и нарушениями чувствительности в ногах.
К какому специалисту обращаться?
Лечением остеохондроза занимается врач-невролог или врач-вертебролог – узкий специалист только по заболеваниям позвоночника.
Какую диагностику должен провести врач?
Общий осмотр больного:
• наблюдение за ходьбой, осанкой, движениями;
• исследование пястно-лучевого, локтевого, сгибательного и разгибательного рефлексов;
• тест на болевую чувствительность.
Лабораторная диагностика:
• общий анализ крови;
• общий анализ мочи;
• биохимический анализ крови.
Инструментальная диагностика:
• рентгенография позвоночника;
• компьютерная томография позвоночника;
• магнитно-резонансная томография позвоночника;
• ультразвуковая доплерография – выявляет нарушения кровотока по сосудам, питающим спинной мозг;
• миелография – метод рентгенографии позвоночника с использованием контрастного вещества, позволяющий выявить межпозвонковые грыжи.
Какое лечение необходимо при остеохондрозе?
Основное. Лечение остеохондроза заключается в торможении процессов разрушения межпозвонковых дисков, снятии воспаления и уменьшении болевого синдрома. Для этого применяются:
• нестероидные противовоспалительные препараты;
• новокаиновые и лидокаиновые блокады;
• внутримышечные и внутрипозвоночные инъекции стероидных препаратов;
• сосудорасширяющие препараты, улучшающие микроциркуляцию крови в патологическом очаге, нормализующие обменные процессы, восстанавливающие нервную импульсацию;
• миорелаксанты – назначаются для снятия мышечных спазмов;
• хондропротекторы.
В некоторых случаях применяется хирургическое лечение:
• дискэктомия – удаление пораженного межпозвонкового диска и создание неподвижного сочленения между соседними позвонками;
